Szczepienia przeciw COVID-19 - dlaczego warto?
Szanowni Państwo,
Drodzy Studenci,
szczepionka przeciwko COVID-19 to jeden z kluczowych elementów powstrzymania rozprzestrzeniania się koronawirusa. Aby osiągnąć cel musimy wykazać się solidarnością i odpowiedzialnością, dlatego Władze Uczelni i nasi naukowcy gorąco zachęcają do udziału w Narodowym Programie Szczepień przeciw COVID-19.
Zapraszamy na zapoznania się z materiałami przygotowanymi przez naukowców z naszego Uniwersytetu, przybliżającymi tematykę szczepień przeciw COVID-19. Liczymy, że filmy i komentarze przygotowane w formie pytań i odpowiedzi pomogą Państwu w podjęciu właściwej decyzji.
Zaszczep się! - zaprasza Rektor UMP prof. Andrzej Tykarski
Szczepienia dla studentów UMP - prof. Edmund Grześkowiak, Prorektor ds. studenckich
Rozwiewamy wątpliwości - na pytania dotyczące szczepień odpowiada prof. Grzegorz Dworacki
Szczepienia są bezpieczne - dr hab. Jacek Karczewski
Poniżej zamieszczamy odpowiedzi na najczęściej pojawiające się pytania wśród studentów UMP w związku z akcją szczepień przeciw COVID-19.
Odpowiedzi na pytania przygotował zespół ekspertów:
- prof. dr hab. Małgorzata Kotwicka, Prorektor ds. Dydaktyki, Kierownik Katedry i Zakładu Komórki UMP;
- prof. dr hab. Grzegorz Dworacki, Kierownik Katedry Patomorfologii i Immunologii Klinicznej UMP;
- prof. dr hab. Jacek Wysocki, Kierownik Katedry i Zakładu Profilaktyki Zdrowotnej UMP, Z-ca Przewodniczącego Polskiego Towarzystwa Wakcynologii;
- dr Rafał Staszewski, Dyrektor Generalny UMP, członek Rady Agencji Badań Medycznych.
Bazę pytań i odpowiedzi będziemy uzupełniać na bieżąco - jeszcze przed Świętami Bożego Narodzenia.
1. Szczepionką jakiej firmy mają być szczepieni studenci i pracownicy UMP?
Obecnie dopuszczono do obrotu w UE szczepionkę firmy Pfizer i BionTech. W styczniu Europejska Agencja Leków będzie podejmować decyzję dotyczącą kolejnego producenta. Za dystrybucję szczepionki odpowiada Rząd - nasze szpitale otrzymują szczepionkę. A zatem przynajmniej w pierwszych okresach szczepienia. Najpewniej do szpitali klinicznych dostarczone zostaną szczepionki Pfizer i BionTech.
2. Na jakie komórki organizmu będzie działała szczepionka?
Szczepionka integruje się z tymi komórkami, które są w miejscu podania, nie ma tu swoistości czyli integrują się z różnymi komórkami. Tak „zakażone” komórki przez mRNA szczepionki swoistego dla białka kolca, prezentują następnie swoiste peptydy białka kolca na swoich antygenach zgodności tkankowej, głównie klasy I, a pełne białko kolca jest przy tym równocześnie wydzielane przez produkujące je komórki do otaczającego miejsce podania mikrośrodowiska. Tam białko jest pochłaniane przez makrofagi i komórki dendrytyczne, które prezentują fragmenty peptydów białka kolca na antygenach zgodności tkankowej HLA klasy I i II, wędrując tak następnie do węzłów chłonnych, stymulują tam rozplem swoistych dla tego białka komórek B i komórek T, gównie typu CD4 Th1 i CD8.
3. Dlaczego mRNA ze szczepionki nie może dostać się do naszego jądra komórkowego? Jak to działa?
Szczepionka zawiera mRNA, które podane do ludzkiego organizmu replikuje jedynie w cytoplazmie i nie dostaje się do jądra że komórkowego. Znając podstawy biologii medycznej wiemy zatem że nie może ingerować z ludzkim DNA (bowiem ono zlokalizowane jest w jądrze komórkowym). Z całą odpowiedzialnością, możemy powiedzieć, że szczepionka nie ma możliwości zarówno modyfikacji genomu, w tym jego uszkodzenia.
4. Czy szczepionka jest wystarczająco dobrze przebadana?
Szczepionka przeszła wszystkie restrykcyjne fazy badań klinicznych. Był to porównywalny czas i wielkość populacji jak w dotychczasowych badaniach innych szczepionek czy leków. Szybciej natomiast opracowano dane – wyniki badań. Pracowało nad nimi wiele zespołów, analizujących je szczegółowo już po każdym z etapów badań klinicznych. Zastosowano tu tzw. przegląd etapowy (rolling review). Wymagania dotyczące uzyskania pozwolenia na dopuszczenie do obrotu wszystkich produktów leczniczych, w tym szczepionek, są bardzo restrykcyjne. Określa je wytyczne Komisji Europejskiej, Międzynarodowej Rady Harmonizacji Wymagań Technicznych dla Rejestracji Produktów Leczniczych Stosowanych u Ludzi. Szczepionka dopuszczana jest do obrotu w tzw. procedurze scentralizowanej, w której wniosek pod kątem naukowym rozpatruje Komitet ds. Produktów Leczniczych Stosowanych u Ludzi.
5. Przez jakie organy została przebadana szczepionka i gdzie można przeczytać informacje o tym?
Wprowadzenie szczepionki do obrotu wymaga przeprowadzenia precyzyjnie zaplanowanych badań klinicznych. Są one organizowane przez sponsora badania czyli w tym przypadku producenta. Badania kliniczne podlegają jednak restrykcyjnym przepisom prawnym, inspekcjom i audytom. Sprawdza się wówczas m.in. wiarygodność i rzetelności danych klinicznych. Dane z badań – w przypadku wspólnego mechanizmu rejestracyjnego dla UE – są weryfikowane przez Europejską Agencję Leków (EMA). To na podstawie jej rekomendacji Komisja Europejska podejmuje decyzję o dopuszczeniu do obrotu.
Wiele przydatnych informacji o procesie badań klinicznych, rejestracji a także wynikach badań nad szczepionką jest opisanych na stronach:
- Europejska Agencja Leków - ema.europa.eu/en
- Food and Drug Administration, (USA) - https://www.fda.gov/
- NHS - https://www.nhs.uk/conditions/coronavirus-covid-19/
6. Czy szczepionka jest bezpieczna, jeżeli wyszła tak szybko, bez ostatniej fazy badań klinicznych?
Szczepionka miała wykonane wszystkie fazy badań klinicznych – od 1 do III, a III faza prowadzona w warunkach praktyki klinicznej to ostatnia wymagana prawem faza badań przed dopuszczeniem leku czy szczepionki do obrotu. Dopełniono wszelkich procedur związanych z badaniami klinicznymi i procesem rejestracji. Ogrom środków finansowych i zaangażowanie wielu zespołów naukowców z całego świata, a także ocena wyników badań w trakcie każdej z faz badań klinicznych spowodowało, że rejestracja odbyła się w szybszym niż zazwyczaj tempie. Ale same badania kliniczne prowadzone były tak jak dotychczas.
Już w trakcie weryfikacji dokumentacji pochodzącej z badań klinicznych, producenci zaczęli przygotowywać się do produkcji szczepionki. Umożliwiło to przygotowanie linii produkcyjnych, które zaczęły wytwarzać szczepionki zaraz po formalnym zatwierdzeniu ich do obrotu. W normalnych warunkach – bez światowej pandemii – przygotowania do produkcji rozpoczynają się dopiero po uzyskaniu wszystkich formalnych zgód. To także przyczyniło się do szybszego uzyskania szczepionki jako gotowego produktu do podania pacjentom.
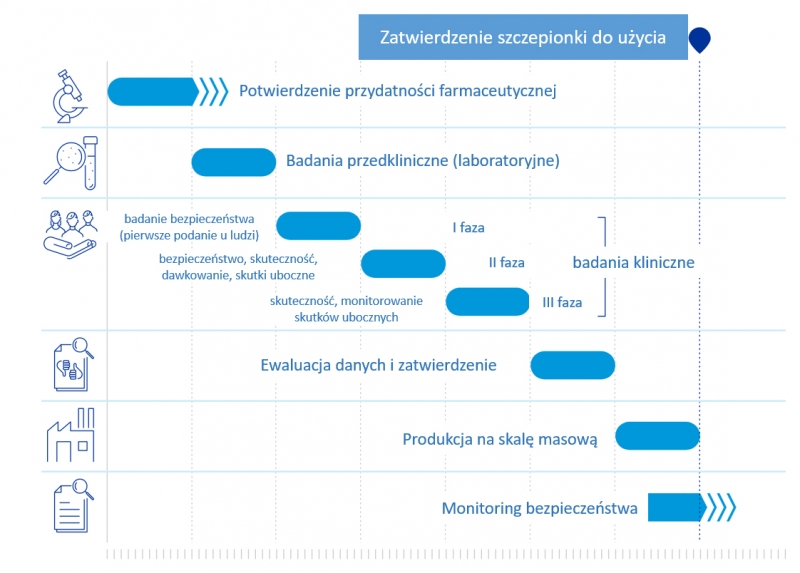
Poniżej przedstawiono proces rozwoju oraz dopuszczenia do obrotu szczepionek przeciw COVID-19 w porównaniu z badaniami prowadzonymi nad innymi szczepionkami. Wynika z niego, że szczepionki COVID-19 przeszły wszystkie, te same etapy do czasu zatwierdzenia szczepionki.
Ryc. 1. Rutynowy proces rozwoju i zatwierdzenia do użycia szczepionek:
Ryc. 2. Proces rozwoju i zatwierdzenia do użycia szczepionek przeciw CODIV-19
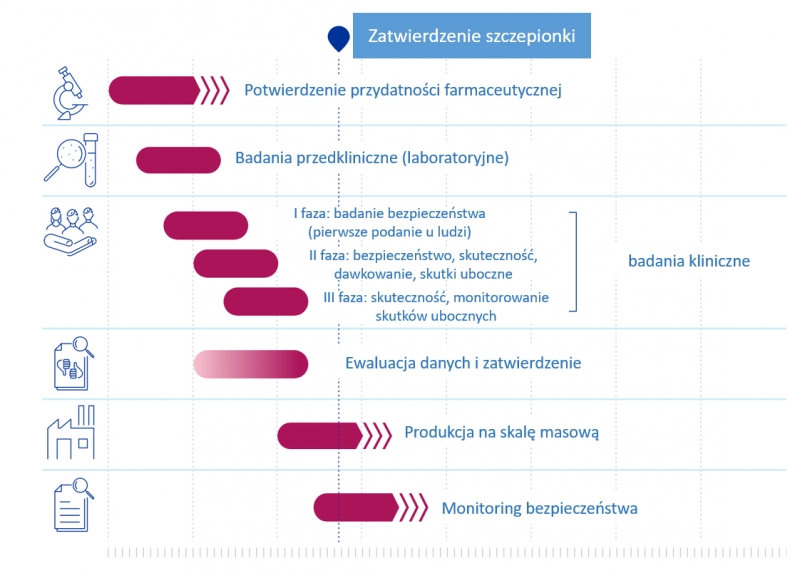
Źródło: EMA, https://www.ema.europa.eu/en/human-regulatory/overview/public-health-threats/coronavirus-disease-covid-19/treatments-vaccines/covid-19-vaccines-development-evaluation-approval-monitoring, dostęp on-line: grudzień 2020
Podstawowa zasada Europejskiej Agencji Leków w ocenie szczepionki przeciw COVID-19 jest następująca: korzyści z tej szczepionki muszą znacznie przewyższać potencjalne ryzyko dla pacjentów. I ta zasada w przypadku szczepionki przeciw COVID-19 została spełniona.
7. Jakim cudem udało się tak szybko stworzyć szczepionka na Covid, a na Hiv od 40 lat nie?
Wirus HIV to stosunkowo mały wirus, koduje bardzo niewiele i niewielkich białek i dlatego dostępnych jest niewiele komórek naiwnych dla jego rozpoznania. Szczepionki były produkowane, ale między innymi z tego wyżej wymienionego względu ich skuteczność była niska. Im więcej i większych białek wirus produkuje tym łatwiej układ immunologiczny go rozpoznaje. Ponadto wirus HIV atakuje układ odpornościowy, komórki T pomocnicze CD4 są potrzebne do wytworzenia przeciwciał.
8. Czy szczepionka będzie skuteczna w przypadku nowej mutacji wirusa który pojawił się m.in. w Wielkiej Brytanii? Czy białko S na które jest szczepionka Pfizer nie zmienia się w drodze mutacji?
Powinna być skuteczna. Szczepionka wywołuje produkcję poliklonalnych przeciwciał skierowanych przeciwko różnym fragmentom białka wirusa. Jedno przeciwciało rozpoznaje konformacyjnie sekwencją białkową ok. kilkunastu aminokwasów. Fragment białka koronowego, który jest odpowiedzialny za łączenie się z receptorem komórki docelowej ma ok. 270 aminokwasów, czyli miejsc dostępnych przeciwciałom jest sporo, a mogą się wzajemnie nakładać. Jeżeli białko jest duże to jest dostępnych wiele różnych miejsca wiązania. Jedne przeciwciała widzą „oko” drugie „nos” trzecie „duży palec stopy”. Mutacja powoduje że mogą jednak „wypaść” pojedyncze swoistości epitopowe, ale nie wszystkie, jeżeli białko jest duże. Trzeba jednak nadmienić że dostępna liczba miejsc wiązania dla przeciwciał przy mutacjach białka może spadać. Teoretyczne jest taka możliwość, że mutujący wirus tak zmodyfikuje białko, że szczepionka będzie mało albo przestanie być skuteczna. Mutacje jednak wpływają na zdolność jego związania do komórki. Sytuacja taka że wirus tak zmutuje, że nie będzie miejsc wiązania dla przeciwciał, a równocześnie będzie zakażał jest dla dużych białek bardzo mała. Wtedy byłaby potrzebna modyfikacja szczepionki. Skuteczność szczepionek maleje tym bardziej im mniejsze i mniej jest białek wirusa i wyższa skłonność do mutacji, ma to miejsce w grypie.
9. Na jakiej podstawie da nam odporność szczepionka jeżeli po zarażeniu całym wirusem i "przechorowaniu" mamy odporność tylko na około 6 miesięcy. Czy wobec tego będziemy szczepieni co 6 miesięcy?
Tak do końca nie wiemy jak długo utrzymuje się odporność po przechorowaniu, myślę że znacznie dłużej niż 6 miesięcy. Po ok 6 miesiącach jeżeli nawet spada do niskiego poziomu to pozostaje pamięć komórek T, która jest znacznie dłuższa, może nawet będzie utrzymywać się przez lata. Czyli nawet jeżeli spadnie poziom przeciwciał to pamięć ich produkcji pozostaje jak „dokumentacja w fabryce” znacznie dłużej. Powtórny kontakt uruchamia syntezę przeciwciał nie po dwóch tygodniach, ale znacznie krócej, wymaga 2-5 dni. Wszystko zależy od tego jak silnie uda się uruchomić odpowiedź T komórkową, a ta zależy od liczby zdolnych do rozpoznania na „wejściu” komórek naiwnych. Zdolność tą może jednak ograniczać sam wirus, zależnie od tego jak silnie immunosupresyjnie działa, wiemy że SARS Cov2 może tak działać, nie wiemy jak bardzo. Szczepionka jest także powtarzana, dawkę przypominającą podaje się po 3-4 tygodniach, a to zwiększa znacznie liczbę komórek pamięci, a i pojawiają się nowe, produkowane w szpiku komórki naiwne i cykl się powtarza. Są dane że wśród personelu medycznego przeciwciała utrzymują się dłużej, i jest to logiczne, bo jest powtarzany kontakt z wirusem, który uruchamia pamięć immunologiczną i zwiększa produkcję przeciwciał.
10. Jak długo po zachorowaniu na covid-19 utrzymują się przeciwciała w organizmie?
U jednych dłużej u innych krócej. Zależy to od wyjściowego poziomu przeciwciał i zdolności pamięci komórek T. Przeciwciała klasy IgG spadają do połowy wyjściowego poziomu u ozdrownieńców COVID-19 zazwyczaj po około 3-6 miesięcy. Zależy to od wypadkowej długości kontaktu z antygenem wirusa, a ten po zakończeniu infekcji, chociażby w przewodzie pokarmowym może utrzymywać się znacznie dłużej. Istotny jest także fizjologiczny proces spadku poziomu przeciwciał. Trzeba jednak pamiętać, że pamięć T białek wirusa i potencjalny nowy kontakt poziom ten będzie „podbijać” poziom przeciwciał, a objawów że taki kontakt był wcale nie odczujemy. W efekcie przeciwciała mogą być obecne znacznie dłużej i nawet na granicy wykrywalności spełniać swoje ochronne zadanie.
11. Dlaczego przed wykonaniem szczepionki u osoby, która przeszła chorobę COVID-19 nie jest oznaczana ilość przeciwciał w celu sprawdzenia czy jest ich wystarczająco dużo, aby można było odstąpić od szczepienia w danym okresie czasu?
Można to oczywiście zrobić, ale nie wiemy na ten moment jaki poziom przeciwciał jest poziomem ochronnym, takim który pozwoliłby na odstąpienie od szczepienia. Poza tym szczepienie w przypadku powtórnego kontaktu organizm potraktuje jako koleją dawkę szczepionki co „podbije” poziom przeciwciał i wydłuży pamięć.
12. Co w przypadku osób mającyh choroby przewlekłe?
Kwalifikację do szczepienia zawsze przeprowadza lekarz na podstawie wywiadu oraz badania.
Szczepionka może zwiększać skłonność do autoimmunizacji co jest związane ze stosunkowo dużym wydzielanie m Interferonu-alfa, ale jest to względne przeciwskazanie. Wymienianym są aktualnie jako wyraźne przeciwskazania są rzadki neurologiczny zespół Gullian Barre i w przeszłości wstrząs anafilaktyczny przy injekcjach – w UK były po rozpoczęciu szczepień były dwa takie przypadki, ale dotyczyły osób bardzo wrażliwych takich, które na stałe miały ze sobą strzykawki z adrenaliną.
13. Czy szczepionkę mogą przyjmować osoby z ostrą reakcją alergiczną na białko jaja kurzego? Pytanie wynika z faktu że na wszystkich stronach pojawia się przeciwwskazanie „silne reakcje alergiczne na leki, szczepionki lub spożywcze w przeszłości” i jakie alergie pokarmowe należy przez to rozumieć?
Są to przeciwskazania względne zawsze do decyzji lekarza. Wymienianym są aktualnie jako wyraźne przeciwskazania rzadki neurologiczny zespół Gullian Barre i w przeszłości wstrząs anafilaktyczny przy injekcjach – w UK były po rozpoczęciu szczepień były dwa takie przypadki, ale dotyczyły osób bardzo wrażliwych takich, które na stałe miały ze sobą strzykawki z adrenaliną.
14. Czy osoba z przebytym w przeszłości wstrząsem anafilaktycznym może zapisać się na szczepienie?
Jest to istotne przeciwskazanie.
15. Czy szczepionka przeciw COVID-19 będzie tak samo skuteczna mimo że nie byłam szczepiona przeciw grypie?
Skuteczność oceniana jest na 90-95%, czyli jak dla szczepionek bardzo wysoko. Szczepienie na grypę nie ma z tym zasadniczego związku.
16. Co z ryzykiem wystąpienia białaczki jako odległego działania niepożądanego, o którym mówią hematolodzy? Czy istnieje związek między szczepieniem a chorobami rozrostowymi układu krwiotwórczego? Czy są możliwe potencjalna mutacje np. nowotworowe, spowodowane szczepionką po latach?
Nie ma w tym kierunku żadnych przesłanek.
17. Jakie jest ryzyko powikłań późnych po szczepieniu bo niestety nie ma badań po 3, 5 latach np ryzyko rozwinięcia chorób autoimmunologicznych i innych powikłań czy są one możliwe jakiego typu? Czy istnieje możliwość opłaszczania się komórek?
Szczepienie może wpływać na zwiększenie autoimmunizacji przez stymulację produkcji interferonu alfa, to jest podnoszone, ale sama infekcja zwiększa ten efekt bez porównania bardziej, co w przypadku COVID-19 widzimy chociażby w odniesieniu do układu nerwowego i późnych powikłań.
18. W jakim czasie (szacunkowo) należy się spodziewać szczepień studentów UMP w ramach etapu "0"?
Najpewniej szczepienia odbędą się w styczniu i lutym dla tzw. etapu 0, a więc także pracowników i studentów UMP. Wszystko zależy jednak od dystrybucji szczepionek i dostaw do Polski.
19. Czy istnieje możliwość wyboru szczepionki, którą się będzie zaszczepionym?
Na dzień dzisiejszy nie ma możliwości wyboru szczepionki – nie jest ona dostępna w obrocie farmaceutycznym. Nasze szpitale kliniczne otrzymują szczepionkę w ramach dystrybucji prowadzonej przez Rząd.
20. Czy będzie istniała możliwość zaszczepienia się szczepionkami innych firm? AstraZeneca, Moderna?
Wydaje się - z analizy założeń programu szczepień – że na dzień dzisiejszy nie przewidziano możliwości wyboru rodzaju szczepionki dla osób które będą chciały się zaszczepić. Każdy natomiast otrzyma informację jaką szczepionką ma być szczepiony wraz z zapisaniem numeru serii szczepionki. Te dane będą w elektronicznym koncie pacjenta. W styczniu Europejska Agencja Leków ma rozpatrywać dopuszczenie do obrotu dla szczepionki Firmy Moderna, a z oficjalnych informacji Rządu wynika, że również Polska zamówiła szczepionki firmy Moderna.
21. Czy gdy zapiszemy się na szczepienie, można później z niego zrezygnować?
Szczepienia mają charakter dobrowolny.
Pamiętajmy, że decyzja JM Rektora o organizacji szczepień dla studentów i pracowników UMP jest wyrazem troski o zdrowie nas wszystkich i jak najszybsze przywrócenie rutynowej działalności Uczelni. Jako społeczność akademicka mamy możliwość zaszczepienia.
Dopuszczalne jest zrezygnowanie z deklaracji ze szczepień. Jeśli ktoś z Państwa podejmie taką decyzję winno to nastąpić przed zapisaniem się na konkretny termin (będą udostępnione elektroniczne kalendarze dla osób które prześlą deklarację RODO). System dystrybucji szczepień i warunki przechowywania szczepionek nakładają określony rygor ustalania terminów. Rozmrożonych szczepionek nie można powtórnie zamrażać, mają one także określoną przydatność do podania. Dlatego też prosimy o rozważne decyzje, zwłaszcza w etapie ustalania terminów szczepień.
22. Czy dla osób niezaszczepionych będą jakieś konsekwencje? (Typu: brak możliwości uczestnictwa w zajęciach praktycznych)? Czy studenci, którzy nie zaszczepią się w pierwszej fazie szczepień, będą mierzyli się z konsekwencjami ze strony uczelni?
Tak jak podkreślaliśmy szczepienia mają charakter dobrowolny. Nie można zatem mówić o konsekwencjach ze strony UMP w stosunku do studentów, którzy nie będą chcieli się zaszczepić. Może się jednak zdarzyć, że wprowadzone zostaną ogólnopolskie rekomendacje mówiące np. o tym, że osoby zaczepione wyłączone są z obowiązku kwarantanny po kontakcie z osobą COVID+. Wówczas osoby zaszczepione będą mogły kontynuować kontaktowe zajęcia kliniczne, pozostałe będą musiały pozostać w kwarantannie.
23. Co jeśli w terminie szczepienia ktoś będzie przebywał na kwarantannie lub będzie chory? Czy będą wyznaczone kolejne terminy?
Szczepienia będą rozciągnięte w czasie, zajmą dla naszej społeczności najpewniej 2 miesiące. Wówczas będziemy mogli przesunąć termin szczepienia. Oczywiście ważne będzie poinformowanie nas o braku możliwości dopełnienia terminu szczepienia, które będą ustalane po dostawie szczepionek.
24. Czy jeśli nie zapiszemy się na szczepienie prowadzone przez UMP, a jednak zdecydujemy, że chcemy się zaszczepić, to będzie możliwość zrobić to w podobnym terminie ? Czy będzie trzeba czekać na późniejszy etap szczepień?
Obecnie mamy możliwość zorganizowania szczepień dla Was w tzw. etapie „0” czyli etapie przeznaczonym dla sektora ochrony zdrowia. Studenci z racji na swój wiek co do zasady będą kwalifikowani do szczepień w późniejszych terminach. Nie możemy zatem zagwarantować osobom które nie zadeklarują się obecnie na szczepienia innych szybkich terminów. Naprawdę zachęcamy do szczepień – są bezpieczne!
25. Czy ze szczepienia będę mógł zrezygnować bez konsekwencji? Do kiedy będzie możliwość wycofania wniosku?
Ewentualne wycofanie deklaracji będzie możliwe do czasu zapisania się na konkretną datę szczepienia. Po określeniu daty szczepienia rezygnacje będą możliwe tylko z ważnych przyczyn. Może się także zdarzyć, że dyskwalifikacja nastąpi z racji zdrowotnych podczas badania przed szczepieniem wykonywanym przez lekarza. Nie ma przewidzianych konsekwencji rezygnacji ze szczepienia. Jednakże z racji o których pisaliśmy wyżej (system dystrybucji, warunki przechowywania oraz sprawność procesu szczepień) – bardzo prosimy o nienadużywanie potencjalnej możliwości rezygnacji. Musimy tu wykazać naszą odpowiedzialność – na szczepionki czekają miliony obywateli i żadna z nich nie może się „zmarnować” z powodu naszych decyzji.
26. Czy będzie istnieć inny termin zapisu niż ten do 23.12.20 r.?
Nie planujemy dodatkowych terminów - do dnia 28 grudnia musimy podać dane osób deklarujących chęć szczepień.
27. Czy przed szczepieniem odbędzie się badanie kwalifikujące do szczepienia?
Tak, przed podaniem szczepionki badanie kwalifikujące przeprowadzi lekarz.
28. Jeśli lekarz mnie zdyskwalifikuje do szczepienia, będę musiał płacić za szczepionkę?
Dyskwalifikacja przez lekarza przed szczepieniem nie będzie obciążała kosztami szczepienia pacjenta.
29. Czy jest gwarancja, że nie zabraknie szczepionek na drugą dawkę?
Takie gwarancje daje Rządowy program szczepień i odpowiedni system dystrybucji szczepionek.
30. Czy po zaszczepieniu studentów powrócą zajęcia stacjonarne ? Jeżeli tak, to kiedy możemy spodziewać się powrotu tych zajęć?
Podjęcie takiej decyzji będzie uwarunkowane zarówno poziomem wyszczepienia wśród społeczności UMP, jak i regulacjami prawnymi Ministra Zdrowia dotyczącymi kształcenia na uczelniach medycznych. Bardzo byśmy chcieli, by zajęcia ćwiczeniowe były realizowane tylko stacjonarnie. Pomiajając kwestie prawne, hipotetyczny powrót do zajęć byłby możliwy przy odpowiednim poziomie zaszczepienia naszej populacji a więc min. na poziomie 70-75%, co wpływałoby na znaczące zmniejszeni ryzyka zachorowania przy zajęciach o charakterze stacjonarnym.
31. Czy zapewnione będzie na pewno wszędzie dobre przechowywanie szczepionki w tak niskich temperaturach? Czy na pewno mamy takie możliwości?
Punkty szczepień będą zorganizowane w naszych szpitalach klinicznych, a w etapie „0” dla pracowników i studentów UMP szczepienia będzie realizował Szpital Kliniczny Przemienienia Pańskiego UM. To jeden z wiodących szpitali w Polsce, posiadający akredytację CMJ, o najwyższych standardach bezpieczeństwa – gwarantujemy zatem odpowiednie warunki przechowywania szczepionki.
32. Jak ta szczepionka działa?
W szczepionce obecny jest mRNA zawierający informację o budowie białka kolca wirusa SARS-CoV-2. Kolec ten jest fragmentem fuzyjnym wirusa przez który wirus łączy się z komórkami człowieka. mRNA szczepionki zostaje przetransportowany do niektórych komórek człowieka, w których na tej matrycy następuje synteza białka kolca, które następnie immunizuje organizm ludzki. Powstają przeciwciała (także odporność komórkowa swoista), które w razie wniknięcia do organizmu człowieka wirusa rozpoczną reakcję immunologiczną blokującą fuzję wirusa z komórkami gospodarza. W ten sposób wzbudzona reakcja odpornościowa broni ustrój człowieka przed rozwojem zakażenia. Warto zauważyć, że w szczepionce mRNA dostarczana jest matryca (wzorzec), a ustrój człowieka na jej podstawie sam produkuje antygen, przeciwko któremu zostaje wzbudzona reakcja obronna. W tej technologii do organizmu człowieka nie wprowadza się wirusa.
33. Dlaczego szczepionka została stworzona na podstawie nowej technologii, której nie użyto nigdy wcześniej, a nie tradycyjnej?
Nowa technologia ma szereg zalet w stosunku do metod tradycyjnych:
- a) po zidentyfikowaniu istotnego fragmentu wirusa dokonuje się identyfikacji genu/genów zawiadującego jego syntezą, a następnie uzyskuje się przepisanie istotnej informacji na mRNA
- b) produkcja mRNA jest produkcją in vitro, nie wymaga hodowli wirusa, kosztownych podłoży, czasu na namnażanie wirusa
- c) w tej technologii nie wprowadza się do organizmu człowieka wirusa, co jest znacznie bardziej bezpieczne
- d) po potwierdzeniu skuteczności szczepionki jej produkcja jest szybka i bardzo wydajna, co ma istotne znaczenie przy produkcji na potrzeby pandemii (olbrzymie ilości szczepionki w stosunkowo krótkim czasie)
34. Jak badana jest skuteczność szczepionki, czy grupa kontrolna i badana jest zarażana wirusem? Ponieważ występuje niski procent zachorowań w grupie kontrolnej, proszę o wyjaśnienie badań nad skutecznością szczepionki.
Do badania klinicznego zakwalifikowano ok. 44 tysięcy osób, połowa otrzymała szczepionkę, połowa placebo. Przydział losowy i metodą podwójnej ślepej próby. Obserwowano zakażenia pojawiające się w obu ramionach badania. W ramieniu placebo 162 osoby zakażone, a w ramieniu osób szczepionych 9 osób. Stąd wynika skuteczność ok. 95%.
35. Jak długo szczepionka zapewnia ochronę przed zachorowaniem? Czy należy ją powtarzać np. raz do roku, jak w przypadku szczepionki na grypę?
Na obecnym etapie trudno przewidzieć jak długo będzie się utrzymywać skuteczna ochrona. W celu uzyskania wysokiego stężenia przeciwciał stosuje się schemat dwudawkowy, a z doświadczeń z innymi szczepionkami wiadomo, że wysokie stężenie przeciwciał obniża się wolniej. Zakłada się, że ochrona będzie skuteczna przez co najmniej 2 lata, a to pozwoliłoby na zażegnanie pandemii.
36. Czy testy szczepionki faktycznie udowodniły jej skuteczność w zapobieganiu wirusowi, czy tylko objawom choroby? W drugim wypadku to zaszczepieni byliby równie dużym zagrożeniem. Odnoszę się tutaj w dużej mierze do stanowiska amerykańskich medyków i czasopisma "The Atlantic" (Ed Yong).
W badaniach punktem końcowym była choroba COVID-19, czyli zakażenie objawowe. Czy zapobiega zakażeniom bezobjawowym, tego na razie nie wiadomo. Bezpieczeństwo populacji musi opierać się na odporności stadnej, czyli zaszczepiona powinna zostać znaczna część populacji.
37. Czy jako studenci medycyny powinniśmy się zaszczepić mimo młodego wieku (pytający zapewne boi się długoterminowych skutków szczepienia, stąd wskazanie na wiek).
Studenci medycyny odbywają zajęcia w kontakcie z pacjentami, czyli z jednej strony są narażeni na zakażenie, a z drugiej w przypadku łagodnego, bezobjawowego zakażenia mogą stanowić śmiertelne zagrożenie dla wielu pacjentów (osoby w wieku podeszłym, immunosupresowane, po przeszczepach, itd). Trudno sobie wyobrazić możliwość pracy w zawodach medycznych osób, które dobrowolnie wybrały nieszczepienie się.
38. Czy warto się zaszczepić, jeżeli było się już chorym na koronawirusa?
Nie wiemy, jak długo utrzymuje się odporność. Są przypadki ponownego zachorowania. Z tego względu na całym świecie zaleca się ozdrowieńcom szczepienie.
39. Czy osoba, która przeszła covid z silnymi/łagodnymi objawami/bezobjawowo powinna się zaszczepić?
Nie wiemy, jak długo utrzymuje się odporność. Są przypadki ponownego zachorowania. Z tego względu na całym świecie zaleca się ozdrowieńcom szczepienie.
Nie wiadomo, czy jedynym wyznacznikiem stężenia przeciwciał u konkretnej osoby jest nasilenie objawów choroby. Prawdopodobnie nie. Duża rolę odgrywa stan układu odpornościowego.
40. Jeśli można się szczepić po przejściu covid-19 - jaki odstęp czasu powinien zostać zachowany?
Uważa się, że co najmniej 30 dni od zakończenia leczenia/izolacji.
41. Po jakim czasie od szczepienia nabywamy odporności wystarczającej do ochrony przed infekcją SARS-CoV-2?
Po 7 dniach od drugiej dawki.
42. Czy istnieją już teraz jasne przeciwwskazania do szczepienia? Kto nie powinien się szczepić
W obecnej chwili wymienia się jako przeciwwskazanie ciążę, karmienie piersią, przebyty wstrząs anafilaktyczny na składniki szczepionki (przede wszystkim glikol polietylenowy) lub poprzednią dawkę szczepionki.
43. Ciąża oraz karmienie piersią - czy są przeciwwskazaniem?
Tak, są.
44. Jestem uczulona na salicylany, przeszłam szok anafilaktyczny, co ryzykuje jeśli się zaszczepię?
Lekarz kwalifikujący zweryfikuje, czy był to wstrząs anafilaktyczny zgodny z kryteriami rozpoznania oraz czy na pewno na salicylany. W zależności od tego podejmie decyzję, czy dana osoba może być szczepiona.
45. Jakie są potencjalne skutki uboczne szczepionki?
W ciągu 2-3 dni po szczepieniu może wystąpić gorączka, dreszcze, ból w miejscu podania szczepionki, bóle głowy, osłabienie, senność. Objawy utrzymują się krótko. Opisano ponadto pojedyncze przypadki wstrząsu anafilaktycznego – dotychczas z częstością ok. 1-2 na 100 000 zaszczepionych.
46. W jaki sposób w ciągu roku zostały przebadane skutki uboczne mogące wystąpić kilka lat po zaszczepieniu?
Nie znamy skutków ubocznych występujących w kilka lat po szczepieniu (jakimkolwiek).
47. Jak duże jest prawdopodobieństwo wystąpienia reakcji alergicznej po szczepieniu kilka lat po zaszczepieniu?
Reakcje alergiczne po szczepieniu występują w ciągu kilku dni, a groźne reakcje (wstrząs anafilaktyczny) w ciągu minut po szczepieniu.
48. Jaka to będzie szczepionka i w jakiej formie - ampułkostrzykawki czy fiolki?
Szczepionka jest we fiolce, a ilość wystarcza do zaszczepienia 5 osób (0,3 ml na osobę).
49. Czy ewentualne błędy w przechowywaniu szczepionki mogą sprawić, że stanie się ona niebezpieczna czy jedynie straci swoje właściwości?
Przede wszystkim mogłaby stracić skuteczność. W czasie całego transportu wraz ze szczepionką są w opakowaniu rejestratory, z których po wypakowaniu można odczytać, jaki był przedział temperatur w transporcie.
50. Jakie mogą być konsekwencje wcześniejszego złego transportu i przechowywania szczepionek dla osoby szczepionej?
Szczepionka w razie stwierdzenia naruszenia warunków transportu nie będzie użyta do szczepienia.
